编者按:
盐(氯化钠)是厨房里必不可少的调味品,然而,越来越多的研究发现过多的摄入钠可能会对健康造成不利影响。但是,不同指南所推荐的每日钠摄入量却并不一致,那么究竟每日应该摄入多少钠呢?每个人的标准都一样吗?
今天,我们特别编译了 BMJ 杂志上发表的关于钠与健康的文章,希望该文能够为诸位读者带来一些帮助。
钠与健康
尽管人们进行了数十年的动物实验和人体实验研究,关于盐(氯化钠)对健康的影响仍然存在争议。钠对健康至关重要,它存在于细胞外液体中,能够调节血浆容量和细胞运输,还与许多生理学功能相关,包括营养吸收和维持渗透压平衡。
人们从低钠食物(比如新鲜肉类、鱼类和蔬菜)中就足以获得足够的钠,但是我们现在摄入的大部分钠都来源于食品加工过程或在食用前添加的。
几百年来,盐一直被用于食物保存,而现在则主要作为调味品用于食物制备。此外,盐还可以用于改变肉类的质地,比如用盐水浸泡法可以通过增加盐含量来制备更多汁的产品。磷酸钠和谷氨酸钠也常常被用来加强风味或食物的其他特性,但是本文中我们主要讨论氯化钠,生活中钠最常见的形式。
全球大部分的人口的钠摄入量都远远超过生理需求的最小值。尽管一定量的钠对健康来说很重要,但是太多的钠可能会引发健康问题。比如,由于钠会影响体液调节,所以摄入大量钠可能会导致血压的增加。
但是,对于钠的摄入应该控制在什么范围,仍然存在争议。目前美国的人均钠摄入量约为3600mg/天1,而全球平均摄入量的预估值约为3660-4000mg/天2,3,且各国间的差异很大4。
最近美国、加拿大和英国的指南呼吁,将钠摄入量降低到 2300-2400mg/天5~7,但是一些组织建议的摄入量更低。美国心脏病学会建议每天摄入不超过 2300mg,而且该学会建议大部分成年人,特别是高血压患者,最好能够限制在 1500mg/天8。
世界卫生组织呼吁每天摄入量小于 2000mg9。另一些建议的标准则高得多10,11,如果这些建议的标准是真实有效的,那么除了部分钠摄入水平高的国家,大部分国家几乎不需要减少当前的摄入量。
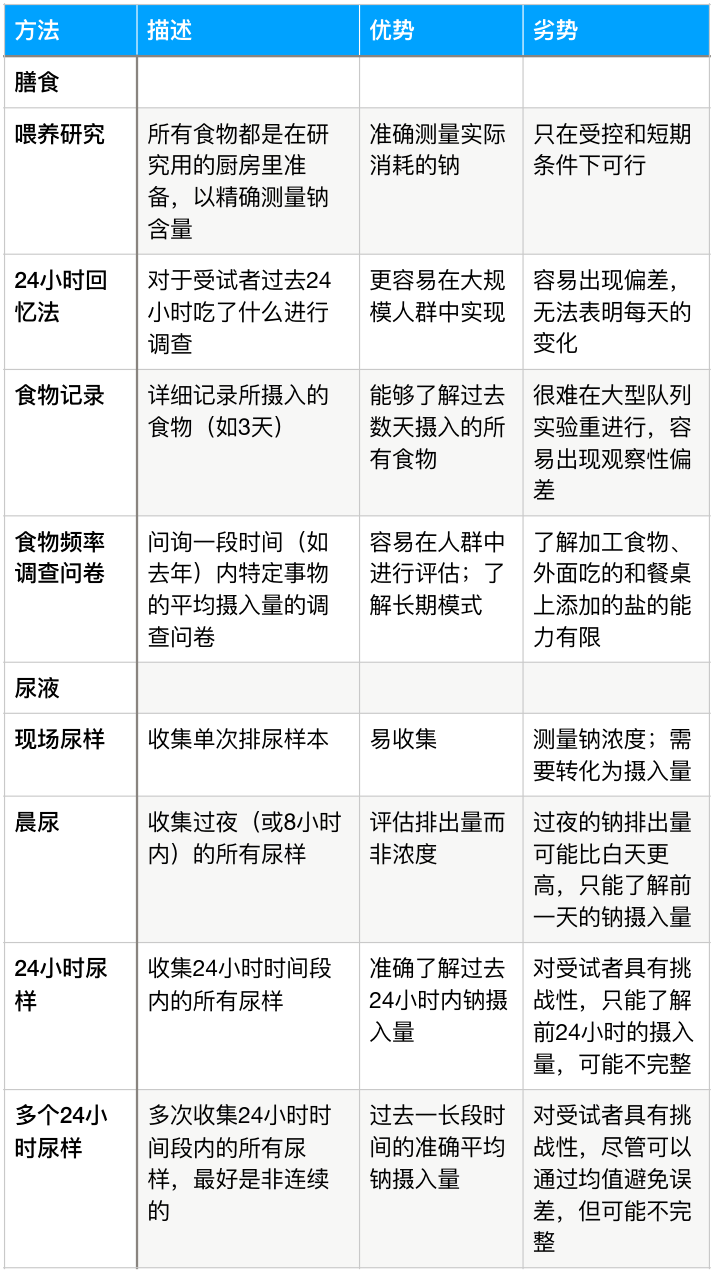
表 1 评估钠摄入量的方法
量化钠摄入量
量化钠的摄入量是具有难度的,当前的测量方法都存在局限性(表 1)6。
喂养研究中,参与者只食用精准制备的食物,因此能够直接控制饮食,但是这种方法只在短期实验(如随机对照试验)中具有可行性。
相反地,长期观察性试验往往依赖于食物频率问卷、膳食记录或 24 小时回忆法来评估营养素的摄入量。这些方法很容易出现偏差,很难估计摄入食物的钠含量,特别是在烹饪中或上菜前添加的那些钠。
尿液收集可能是量化钠摄入量的一个更为客观的方法。最精准的量化方法是进行 24 小时的尿液收集。
一项对照试验测量钠摄入总量以及通过尿液、粪便和汗液的钠排出量,该研究表明,超过 90%的钠都会在 24 小时内通过尿液排出12,因此测量尿液中的钠能够较为准确地评估实际的钠摄入总量。
不过,由于收集 24 小时内的尿液对参与者来说比较麻烦,所以许多研究使用了更简单但相对不准确的测量方法。一些研究是收集晨尿或 8 小时的尿液样本,但是更多的研究使用了现场取样的方法。
现场取样获得的结果可以用川崎等式13等公式转化为 24 小时排出量的估计值,但是川崎等式是基于亚洲人口的状况开发的。而且 Bland-Altman 图显示,与 24 小时收集的尿液相比,现场取样的高值会被低估,低值会被高估14,15。
此外,即便是 24 小时的尿液,也可能会因为饮食的多样性而发生变化,即每天尿液中的钠含量存在差异。
尿液中排出的钠不只与摄入量有关,也与骨骼和皮肤中的内部动态平衡相关,因此尿液中的钠与实际摄入量之间仍然存在一定的偏差16,17。
平衡分析表明,单一的 24 小时尿液样本并不能够反映 3g 钠摄入量的差异(1200mg/天)。而多次测量 24 小时钠排出量能够提高准确性,推荐使用 3~7 个样本来预估某个人的日常钠摄入量;精度相对较低的测量方法可能更适用于人群的均值测定。

钠与血压
许多横断面观察性研究发现,钠摄入量与血压存在直接的线性关系,其中最大的一项研究是最先发表于 1988 年的 INTERSALT 研究。该研究是一项设立了 52 个中心、纳入超过 10,000 人的国际研究,探究了电解质和血压的关系19。
另一项分析表明,钠含量与收缩压而非舒张压有显著相关性,其中有四类低血压人群值得关注,因为这些人的钠排出量都非常低,远低于 1000mg/天。该研究表明,在生理学上,极低的钠水平也可能出现,在这些人群中钠与血压的关联可能受其他因素协调。
另外,其他观察性实验也证实了钠与血压的正相关关系,包括最近的 PURE 研究20。
许多进行钠干预的随机对照试验提供了更多直接表明钠与血压之间关系的证据。
DASH 饮食(降血压的饮食)-钠试验21是一项为期 30 天的研究,随机给受试者进行高、中、低钠摄入量饮食(大致平均分别为 3300、2400 和 1500mg/天)或 DASH 饮食。参与该试验的受试者要求年龄不小于 22 岁,血压为 120-159/80-95mmHg,没有进行任何治疗高血压的药物干预。
该研究发现,饮食中钠的含量越低,血压下降的效果就越明显,尤其是在基线时就已经患有高血压的人中。
为制定 2019 年美国膳食指南中钠和钾的摄入量6,近期进行了一项纳入 47 项减钠试验的荟萃分析,该荟萃分析发现,24 小时内钠排出量平均减少 42mmol 与成人血压平均降低 3.3/2/2mmHg 相关。尽管其中的一些影响可能是由于生活方式干预造成的其他营养素的变化,但使用食物或盐补充剂的交叉实验也对这种影响给出了类似的效果评估。
这项荟萃分析还报道了减钠的程度与血压反应之间呈现显著的剂量依赖性关系,尽管试验之间存在较大的异质性,但这主要与基线时的血压有关。这种效应在血压 ≥140/90 mmHg(-4.0mmHg 收缩压,-2.7 mmHg 舒张压)的人群中更为明显,但是在那些血压较低(-1.3mmHg 收缩压,-0.7 mmHg 舒张压)的人中也存在。
此外,一项纳入三个高血压干预试验的荟萃分析11表明,在进行减钠干预的人群中,高血压的发生风险降低了 20%。
总的来说,人们似乎一致认为,至少在那些血压高于平均水平的人群中,减钠对于血压存在有益影响22,23。
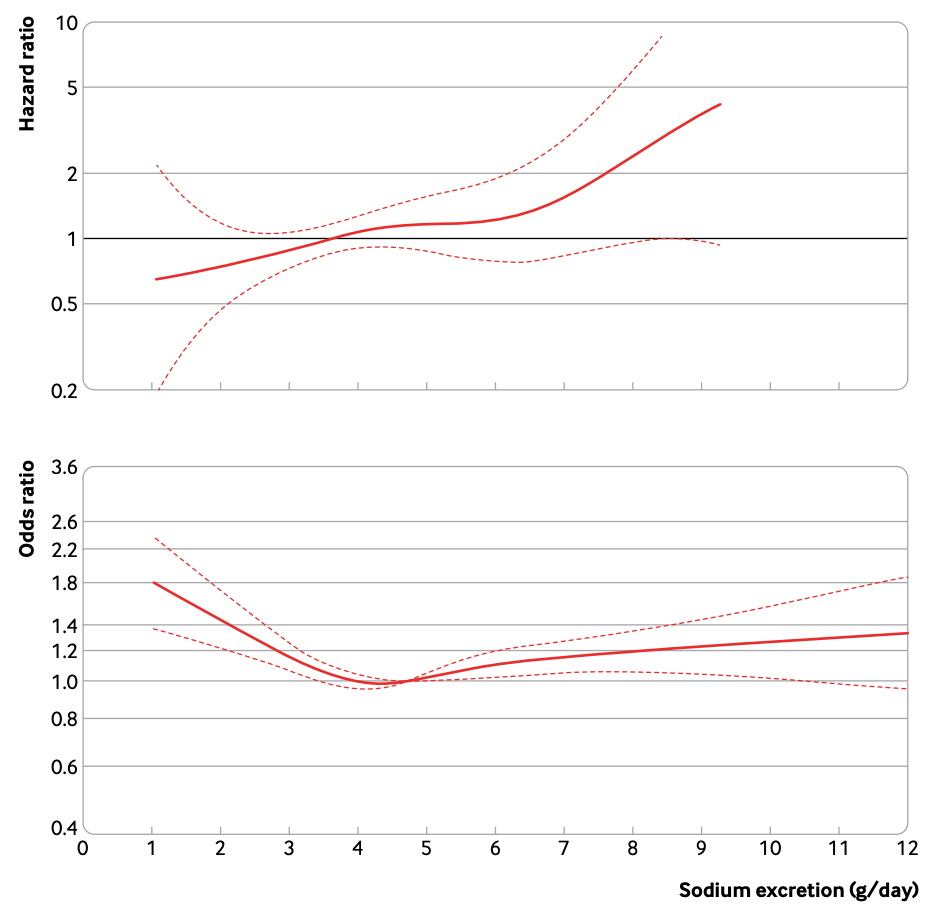
图 1. 钠排出量与心血管疾病的关系:Hypertension Prevention 研究(上图)和 PURE 研究(下图)
钠与心血管疾病
由于钠对血压的剂量依赖效应以及血压和心血管疾病之间已知的关联,所以许多人基于这些关系,利用模型来估计降低钠对心血管疾病的影响。
例如,三种不同的方法都发现了降低钠的摄入能够降低死亡率:冠心病模型,基于高血压治疗试验的估计,以及基于高血压预防试验(TOHP)的血压和心血管疾病数据的直接估计。即使只在高血压患者中减少钠摄入量,也能看到实质性的益处。
很少有减钠试验直接检测冠心病的状况,但是有一些关于减钠与血压的追踪实验。一项进行 9~12 年随访的 TOHP 试验发现,在随机进行减钠干预后,“正常偏高血压”(舒张压为 80~89mmHg)的人群心血管疾病发生减少了 25%25。
在纳入 5 项针对高血压前期和高血压人群的随机对比实验的荟萃分析中,心血管疾病减少了 18%6。另一项关于心血管疾病的荟萃分析也发现了类似结果,尽管这种预估并不准确,但结果显示并未出现全因死亡率的降低26。
在血压正常的健康人群中并未进行过相关试验。基于人群的试验,如芬兰和英国地区,表明钠摄入量降低与人群更低的血压和心血管疾病死亡率相关27,28,但这可能受到其他同时出现的变化影响,如吸烟率减少、他汀类的使用、医疗保健的廉价易得和医疗干预等。
观察性队列研究的结果就更为复杂了。TOHP29和其它一些研究发现基线的钠排出量与心血管疾病的发生率有着直接的线性相关(图 1)。
但是,其他一些实验(包括高风险队列研究30、基因风险的前瞻性队列研究以及像 PURE 研究这样的人群样本研究,图 1)则呈现出 U 型或 J 型曲线,钠摄入量较高或较低时,心血管疾病(包括心力衰竭)和全因死亡的发生率都很高。
观察性研究的荟萃分析同样也出现了不同的结果,对于将钠摄入量降低到 2300mg/天的推荐摄入量以下的建议,出现了支持性32和反驳性的结论33。但是34,基于西方人群的研究中很少有低钠摄入的受试者,这导致很难在这个人群里计算发病率。
此外,有的研究中使用了多种钠排出量的测量方法,虽然对摄入量的估计更为精准,但是满足试验条件的受试者变少了。

BOX:队列研究中关于钠与心血管疾病关系的不同结果的可能解释
随机性变异
偶然变化可能造成不同人群样本之间的不同结果,即便样本来自于同一背景人群也可能出现这一状况。
测量误差
流行病学研究通常使用便宜、实用的方法(例如,现场尿液测量),而非昂贵费劲但更准确的方法(例如,24 小时尿液测量)。这种简单的测量可能会导致个体误差,并降低发现关联性的可能。
最近的一项研究发现25,误差甚至可以改变剂量-反应曲线的形状。如果按系统分布,这种误差可能会导致病人被分到低钠摄入量组,从而错误地将高死亡率归因于低钠摄入量。不过,这项研究存在一定的局限性:虽然采用的是空腹的晨尿,但所用的公式是针对 24 小时的尿液样本。
混杂性
钠总体摄入量的混杂异质性可以解释不同研究之间的一些差异。
在研究中,许多因素都可能影响结果,如性别、年龄、能量摄入、吸烟、血压、社会地位和合并症。调整这些因素可能会减弱35或放大11,36,37钠摄入量与预后效果之间的关系。尽管这些研究进行了校正,但不同研究之间仍可能存在无法解释的差异(混杂性)。
反向因果
当暴露的概率受到所研究结果的因果影响时,就会出现反向因果关系38。
例如,高血压或心血管疾病患者可能被建议降低钠摄入量。这将明显减少他们的摄入量,同时只改变他们心血管风险的某一个方面。而其他疾病患者可能会由于食欲下降造成钠摄入量较低。因此,低钠组的死亡率较高。同样地,高钠摄入组中也有食物摄入量高、患有糖尿病和高血压的肥胖人群。
对脂质和肾素-血管紧张素-醛固酮系统(RAAS)的影响
将钠摄入适度降低到约 2000mg,不会激活交感神经系统或增加血清中的脂质,对肾素-血管紧张素-醛固酮(RAAS)系统只有很小的影响39。然而,将钠摄入量大幅降低到 2000mg 以下的水平,会导致交感神经系统和 RAAS 的显著激活,以及血清脂质的显著增加22。这些结果是否会影响心血管状况和死亡率等健康结果,尚存分歧。
此外,最近的研究表明,钠摄入量可能由神经激素系统来调节以达到生理上的最佳量,而不是生理上的最低值40。这可以解释为什么世界人口的钠摄入量在一个相对狭窄的范围内。
已存在的疾病
患有心脏病和高血压的人通常使用利尿剂或限制 RAAS 的药物来治疗。所有这些治疗方法都可能引发低钠血症,尤其是对于心力衰竭的患者,低钠摄入量可能会导致低钠血症。由于低钠血症会增加死亡率41,所以这种效应可能会造成低钠摄入组观察到的死亡率增加。
结果为何不同?
对于为什么不同的减钠试验呈现出各异的结果,有很多讨论。特别是,如果钠与高血压之间存在一种剂量依赖性关联,为什么一些研究会发现在钠水平低的情况下脑血管疾病(CVD)的风险更大?说得通的解释包括研究研究人群的异质性、测量误差、混杂因素、颠倒的因果关系或是在低水平条件下相反的生物功能(BOX)。
共识
总的来说,存在一个共识:减少钠的摄入量可以降低血压,特别是对于高血压人群。
对于高血压程度较低的人群(收缩压 130~139mmHg,舒张压 80~89mmHg),这种影响虽然会小一些,但是减钠仍然能够减缓高血压的进程,并降低这一群体血压相关疾病的风险。血压正常的人(<120/80 mmHg)是从减钠措施中获益最少的。
基因因素可能会改变钠对血压的影响,比如一些人受钠摄入的影响较小,因此对于这些人而来,即便摄入足以提高血压的钠含量也可以维持低血压。
另外,人们也普遍认可摄入过多的钠是有害的。即便是在一些呈现 U 型和 J 型曲线的试验中,心血管疾病造成的死亡率也会在最高摄入量(≥5000mg/天)时增加。
一项研究发现,这种联系仅在高血压人群中存在,而在血压正常的人群中则不存在42,再一次表明钠敏感性可能会造成一些干扰。
关于减少钠摄入量的措施是只需要针对高血压的人群建议,还是需要针对更广泛的人群,这一点仍有争议。支持在广泛人群中实施的人认为,高血压在老年人中的患病率高,采取普遍性措施可以预防随年龄增加的血压状况。
争议
最大的争议在于,钠的推荐摄入量应该设定在什么范围。是像一些国际指南5~7一样,将推荐摄入量设置为 ≤2300mg/天,还是设置为更接近现在的平均钠摄入量(3600mg/天),或是<5000mg/天?这种差异取决于 J 型曲线是否切实存在。
关于钠与血压的数据表明,至少减钠能够带来一些改善,但是为什么这不能直接转化为心血管疾病风险的降低,尚不明确。
尽管 PURE 研究发现钠与血压之间存在直接关系20,但是在随后的对心血管疾病状况的观察中出现了 J 型曲线11。
虽然血压是中风的一个重要风险因素,但是一些研究甚至发现了在低钠水平时,中风风险发生增加。其他的研究则主要出现了心力衰竭的增加30。当然也有和 INTERSALT 中部分组别出现的情况相一致的,即某些人在极低的钠水平也能够生存。
在其他领域的研究中也有出现和 J 型曲线相关的争议,包括血压干预和肥胖44,45。一些人发现这样的曲线可以通过检测轨迹(即检测结果出现前的趋势变化)、可能的因果反转,或是通过像孟德尔随机效应这样的遗传分析来解释47。
如何解决争议
一些研究人员认为,结合现有的血压相关的减钠研究与其他类型的研究,能够提供足以支持公共政策的有效依据48。另一些则认为现有的关于血压、激素和脂肪的试验以及对健康结果的观察性研究,提供了足够有效的依据来反驳现有的公共政策49。
一些人呼吁进行大规模的随机试验研究钠摄入量与心血管疾病以解决争议50。但是,怎样的长期钠摄入量干预是理想的,这一点并不明确。与其他营养素不同,钠通常需要从膳食中移除,而且不能够通过补充片剂来补充。此外,想要进行长期的生活方式干预是很难的,特别是至少需要进行 5 年的随访,这会使得研究变得复杂而昂贵。
最近,一组研究人员尝试就钠干预随机试验的推荐量上获得一个共识51。他们考虑了多种对照环境,比如考虑台湾地区的老兵干休所。
此外,他们建议在一群犯人中进行试验。这提供了一种优势,因为钠摄入量可以通过厨房操作进行的随机分组来控制。不过这一做法也存在弊端,包括实用性,比如能否实现长期的跟踪研究,现有的疾病情况以及涉及到在在押犯人身上做实验的伦理问题53。
虽然有许多困难,但是也有其他的可行方法。
盐替代物与中风的研究(SSaSS)是一个在中国进行的大型族群随机对照研究54。该研究将中国 600 个村庄中有中风病史或中风风险较高的受试者随机分为 2 组,一组接受常规治疗,另一组接受低钠高钾的盐替代品。结果包括中风、主要血管状况和总死亡率。
该实验将于 2020 年结束,应该会提供更多关于钠作用(至少对于高风险人群)的依据。如果成功的话,这一实验设计可以被用于更有代表性的样本之中。
正在进行中的更小型的钠试验包括慢性肾病临床试验(STICK),该研究对 105 名慢性肾病患者进行钠摄入量实验(临床试验,政府标识:NCT02458248)。另外还有一项在约 1000 名心力衰竭患者中进行的 SODIUM_HF 试验(临床试验,政府标识:NCT02012179)。
不过,从这些高风险患者中获得的数据未必能推广到更广泛的人群中。
另一些可能的实验设计包括包括那些基于互联网的设计,尽管这些试验是否能够对钠摄入量进行有效分级尚未可知。
一项基于网络的试验是在慢性肾病的病人中进行的,该试验实现了钠排出量的短期减少而非长期减少55。但是正如所有的营养性依据表明的那样,由于实际操作的问题,长期的随机试验不太具有可行性。但是,对于多种 24 小时随尿排出量的测定方法进行长期的观察性跟踪研究,或许可能帮助弄清钠-心血管疾病曲线的形状56。
基因遗传研究也可能带来更多信息。比如,一项孟德尔随机试验设计可以被用于评估因果联系,就像研究酒精摄入量对心血管疾病的影响一样57。
一项利用英国 Biobank 数据库的随孟德尔随机试验确定了钠/钾比例与血压之间的因果关系58。尽管这一研究发现与现场尿样中的钠/钾比例与心血管疾病状况之间观察到的联系相反,但也无法对这些状况进行孟德尔随机化研究。
Pazoki 等59利用孟德尔随机效应、功能性评估、联合定位、遗传风险评分和通路分析,发现了尿液钠钾表达与许多心血管特征之间共有的基因遗传特征。
钠钾表达的位点与人体测量学和膳食习惯(如给食物加盐和饮酒)相关,钠基因风险评分与血压的每年上升相关,而且孟德尔分析表明,尿液中的钠与舒张压和冠心病呈正相关。通路分析表明,钠有许多功能,可以通过不同的机制同时影响行为和体温调节。
这些方向上的进一步研究可能帮助确定钠的哪些影响可能来自于相关的行为或是对血管系统和其他组织是否存在直接影响。
其他不确定性因素仍然存在。是否存在一些并发症、人口统计学和基因差异造成一些人对盐带来的影响更为敏感?盐的需求量是否需要依据体格大小指定?
对于钠对血管和其他机体系统的长期影响,以及它与其他阳离子如钾之间的关系,我们还需要了解更多。需要确定这些相互作用,以作出公众卫生方面的共同推荐。科学家们应当致力于寻找公正的科学依据并进行进一步的研究来减少对现有不完善的数据的依赖。
参考文献:
(滑动下方文字查看)
1.Cogswell ME, Loria CM, Terry AL, et al. Estimated 24-hour urinary sodium and potassium excretion in US adults. JAMA2018;319:1209-20. doi:10.1001/jama.2018.1156 pmid:29516104
2.McCarron DA, Kazaks AG, Geerling JC, Stern JS, Graudal NA. Normal range of human dietary sodium intake: a perspective based on 24-hour urinary sodium excretion worldwide. Am J Hypertens2013;26:1218-23. doi:10.1093/ajh/hpt139 pmid:23978452
3.Powles J, Fahimi S, Micha R, et al., Global Burden of Diseases Nutrition and Chronic Diseases Expert Group (NutriCoDE). Global, regional and national sodium intakes in 1990 and 2010: a systematic analysis of 24 h urinary sodium excretion and dietary surveys worldwide. BMJ Open2013;3:e003733. doi:10.1136/bmjopen-2013-003733 pmid:24366578Abstract/FREE Full Text
4.Thout SR, Santos JA, McKenzie B, et al. The science of salt: updating the evidence on global estimates of salt intake. J Clin Hypertens (Greenwich)2019;21:710-21. doi:10.1111/jch.13546 pmid:31033166
5.US Department of Health and Human Services, Department of Agriculture. Dietary Guidelines Advisory Committee. Dietary guidelines for Americans, 2015-2020. 8th ed DHSS, 2015.
6.National Academies of Sciences Engineering and Medicine. Dietary reference intakes for sodium and potassium.National Academies Press, 2019.
7.Scientific Advisory Committee on Nutrition. Salt and health.Stationery Office, 2003.
8.Antman EM, Appel LJ, Balentine D, et al. Stakeholder discussion to reduce population-wide sodium intake and decrease sodium in the food supply: a conference report from the American Heart Association sodium conference 2013 planning group. Circulation2014;129:e660-79. doi:10.1161/CIR.0000000000000051 pmid:24799511Abstract/FREE Full Text
9.WHO. Guideline: sodium intake for adults and children. WHO, 2012.
10.Graudal N. A radical sodium reduction policy is not supported by randomized controlled trials or observational studies: grading the evidence. Am J Hypertens2016;29:543-8. doi:10.1093/ajh/hpw006 pmid:26817656
11.O’Donnell M, Mente A, Rangarajan S, et al., PURE Investigators. Urinary sodium and potassium excretion, mortality, and cardiovascular events. N Engl J Med2014;371:612-23. doi:10.1056/NEJMoa1311889 pmid:25119607Web of Science
12.Lucko AM, Doktorchik C, Woodward M, et al., TRUE Consortium. Percentage of ingested sodium excreted in 24-hour urine collections: A systematic review and meta-analysis. J Clin Hypertens (Greenwich)2018;20:1220-9. doi:10.1111/jch.13353 pmid:30101426
13.Kawasaki T, Itoh K, Uezono K, Sasaki H. A simple method for estimating 24 h urinary sodium and potassium excretion from second morning voiding urine specimen in adults. Clin Exp Pharmacol Physiol1993;20:7-14. doi:10.1111/j.1440-1681.1993.tb01496.x pmid:8432042Web of Science
14.Mente A, O’Donnell MJ, Dagenais G, et al. Validation and comparison of three formulae to estimate sodium and potassium excretion from a single morning fasting urine compared to 24-h measures in 11 countries. J Hypertens2014;32:1005-14, discussion 1015. doi:10.1097/HJH.0000000000000122 pmid:24569420
15.He FJ, Ma Y, Campbell NRC, MacGregor GA, Cogswell ME, Cook NR. Formulas to estimate dietary sodium intake from spot urine alter sodium-mortality relationship. Hypertension2019;74:572-80. doi:10.1161/HYPERTENSIONAHA.119.13117 pmid:31352828
16.Titze J. A different view on sodium balance. Curr Opin Nephrol Hypertens2015;24:14-20. doi:10.1097/MNH.0000000000000085 pmid:25470013
17.Rakova N, Kitada K, Lerchl K, et al. Increased salt consumption induces body water conservation and decreases fluid intake. J Clin Invest2017;127:1932-43. doi:10.1172/JCI88530 pmid:28414302
18.Lerchl K, Rakova N, Dahlmann A, et al. Agreement between 24-hour salt ingestion and sodium excretion in a controlled environment. Hypertension2015;66:850-7. doi:10.1161/HYPERTENSIONAHA.115.05851 pmid:26259596
19.Intersalt Cooperative Research Group. Intersalt: an international study of electrolyte excretion and blood pressure. Results for 24 hour urinary sodium and potassium excretion. BMJ1988;297:319-28. doi:10.1136/bmj.297.6644.319 pmid:3416162Abstract/FREE Full Text
20.Mente A, O’Donnell MJ, Rangarajan S, et al., PURE Investigators. Association of urinary sodium and potassium excretion with blood pressure. N Engl J Med2014;371:601-11. doi:10.1056/NEJMoa1311989 pmid:25119606Web of Science
21.Sacks FM, Svetkey LP, Vollmer WM, et al., DASH-Sodium Collaborative Research Group. Effects on blood pressure of reduced dietary sodium and the Dietary Approaches to Stop Hypertension (DASH) diet. N Engl J Med2001;344:3-10. doi:10.1056/NEJM200101043440101 pmid:11136953Web of Science
22.Graudal NA, Hubeck-Graudal T, Jurgens G. Effects of low sodium diet versus high sodium diet on blood pressure, renin, aldosterone, catecholamines, cholesterol, and triglyceride. Cochrane Database Syst Rev2017;4:CD004022. doi:10.1002/14651858.CD004022.pub4 pmid:28391629
23.Huang L, Trieu K, Yoshimura S, et al. Impact of dose and duration of dietary sodium reduction on blood pressure levels: systematic review and meta-analysis of randomised trials. BMJ2020; [forthcoming] doi:10.1136/bmj.m315 .Abstract/FREE Full Text
24.Coxson PG, Cook NR, Joffres M, et al. Mortality benefits from US population-wide reduction in sodium consumption: projections from 3 modeling approaches. Hypertension2013;61:564-70. doi:10.1161/HYPERTENSIONAHA.111.201293 pmid:23399718Abstract/FREE Full Text
25.Cook NR, Cutler JA, Obarzanek E, et al. Long term effects of dietary sodium reduction on cardiovascular disease outcomes: observational follow-up of the trials of hypertension prevention (TOHP). BMJ2007;334:885-8. doi:10.1136/bmj.39147.604896.55 pmid:17449506Abstract/FREE Full Text
26.Adler AJ, Taylor F, Martin N, Gottlieb S, Taylor RS, Ebrahim S. Reduced dietary salt for the prevention of cardiovascular disease. Cochrane Database Syst Rev2014;(12):CD009217. doi:10.1002/14651858.CD009217.pub3 pmid:25519688
27.He FJ, Pombo-Rodrigues S, Macgregor GA. Salt reduction in England from 2003 to 2011: its relationship to blood pressure, stroke and ischaemic heart disease mortality. BMJ Open2014;4:e004549. doi:10.1136/bmjopen-2013-004549 pmid:24732242
28.Karppanen H, Mervaala E. Sodium intake and hypertension. Prog Cardiovasc Dis2006;49:59-75. doi:10.1016/j.pcad.2006.07.001 pmid:17046432Web of Science
29.Cook NR, Appel LJ, Whelton PK. Lower levels of sodium intake and reduced cardiovascular risk. Circulation2014;129:981-9. doi:10.1161/CIRCULATIONAHA.113.006032 pmid:24415713Abstract/FREE Full Text
30.O’Donnell MJ, Yusuf S, Mente A, et al. Urinary sodium and potassium excretion and risk of cardiovascular events. JAMA2011;306:2229-38. doi:10.1001/jama.2011.1729 pmid:22110105Web of Science
31.Stolarz-Skrzypek K, Kuznetsova T, Thijs L, et al., European Project on Genes in Hypertension (EPOGH) Investigators. Fatal and nonfatal outcomes, incidence of hypertension, and blood pressure changes in relation to urinary sodium excretion. JAMA2011;305:1777-85. doi:10.1001/jama.2011.574 pmid:21540421Web of Science
32.Aburto NJ, Ziolkovska A, Hooper L, Elliott P, Cappuccio FP, Meerpohl JJ. Effect of lower sodium intake on health: systematic review and meta-analyses. BMJ2013;346:f1326. doi:10.1136/bmj.f1326 pmid:23558163Abstract/FREE Full Text
33.Graudal N, Jürgens G, Baslund B, Alderman MH. Compared with usual sodium intake, low- and excessive-sodium diets are associated with increased mortality: a meta-analysis. Am J Hypertens2014;27:1129-37. doi:10.1093/ajh/hpu028 pmid:24651634
34.Cogswell ME, Zhang Z, Carriquiry AL, et al. Sodium and potassium intakes among US adults: NHANES 2003-2008. Am J Clin Nutr2012;96:647-57. doi:10.3945/ajcn.112.034413 pmid:22854410Abstract/FREE Full Text
35.Pfister R, Michels G, Sharp SJ, Luben R, Wareham NJ, Khaw KT. Estimated urinary sodium excretion and risk of heart failure in men and women in the EPIC-Norfolk study. Eur J Heart Fail2014;16:394-402. doi:10.1002/ejhf.56 pmid:24464931
36.Takachi R, Inoue M, Shimazu T, et al., Japan Public Health Center-based Prospective Study Group. Consumption of sodium and salted foods in relation to cancer and cardiovascular disease: the Japan Public Health Center-based Prospective Study. Am J Clin Nutr2010;91:456-64. doi:10.3945/ajcn.2009.28587 pmid:20016010Abstract/FREE Full Text
37.Gardener H, Rundek T, Wright CB, Elkind MSV, Sacco RL. Dietary sodium and risk of stroke in the Northern Manhattan study. Stroke2012;43:1200-5. doi:10.1161/STROKEAHA.111.641043 pmid:22499576Abstract/FREE Full Text
38.Cobb LK, Anderson CA, Elliott P, et al., American Heart Association Council on Lifestyle and Metabolic Health. Methodological issues in cohort studies that relate sodium intake to cardiovascular disease outcomes: a science advisory from the American Heart Association. Circulation2014;129:1173-86. doi:10.1161/CIR.0000000000000015 pmid:24515991Abstract/FREE Full Text
39.He FJ, Li J, Macgregor GA. Effect of longer term modest salt reduction on blood pressure: Cochrane systematic review and meta-analysis of randomised trials. BMJ2013;346:f1325. doi:10.1136/bmj.f1325 pmid:23558162Abstract/FREE Full Text
40.Lowell BB. New neuroscience of homeostasis and drives for food, water, and salt. N Engl J Med2019;380:459-71. doi:10.1056/NEJMra1812053 pmid:30699320
41.Sterns RH, Silver SM. Complications and management of hyponatremia. Curr Opin Nephrol Hypertens2016;25:114-9. doi:10.1097/MNH.0000000000000200 pmid:26735146
42.Mente A, O’Donnell M, Rangarajan S, et al., PURE, EPIDREAM and ONTARGET/TRANSCEND Investigators. Associations of urinary sodium excretion with cardiovascular events in individuals with and without hypertension: a pooled analysis of data from four studies. Lancet2016;388:465-75. doi:10.1016/S0140-6736(16)30467-6 pmid:27216139
43.Kieneker LM, Eisenga MF, Gansevoort RT, et al. Association of low urinary sodium excretion with increased risk of stroke. Mayo Clin Proc2018;93:1803-9. doi:10.1016/j.mayocp.2018.05.028 pmid:30244812
44.Bhaskaran K, Dos-Santos-Silva I, Leon DA, Douglas IJ, Smeeth L. Association of BMI with overall and cause-specific mortality: a population-based cohort study of 3.6 million adults in the UK. Lancet Diabetes Endocrinol2018;6:944-53. doi:10.1016/S2213-8587(18)30288-2 pmid:30389323
45.Sattar N, Preiss D. Reverse causality in cardiovascular epidemiological research: more common than imagined?Circulation2017;135:2369-72. doi:10.1161/CIRCULATIONAHA.117.028307 pmid:28606949FREE Full Text
46.Ravindrarajah R, Hazra NC, Hamada S, et al. Systolic blood pressure trajectory, frailty, and all-cause mortality >80 years of age: cohort study using electronic health records. Circulation2017;135:2357-68. doi:10.1161/CIRCULATIONAHA.116.026687 pmid:28432148Abstract/FREE Full Text
47.Millwood IY, Walters RG, Mei XW, et al., China Kadoorie Biobank Collaborative Group. Conventional and genetic evidence on alcohol and vascular disease aetiology: a prospective study of 500 000 men and women in China. Lancet2019;393:1831-42. doi:10.1016/S0140-6736(18)31772-0 pmid:30955975
48.Appel LJ, Frohlich ED, Hall JE, et al. The importance of population-wide sodium reduction as a means to prevent cardiovascular disease and stroke: a call to action from the American Heart Association. Circulation2011;123:1138-43. doi:10.1161/CIR.0b013e31820d0793 pmid:21233236FREE Full Text
49.Graudal N, Jürgens G. Conflicting Evidence on Health Effects Associated with Salt Reduction Calls for a Redesign of the Salt Dietary Guidelines. Prog Cardiovasc Dis2018;61:20-6. doi:10.1016/j.pcad.2018.04.008 pmid:29727609
50.Alderman MH. Reducing dietary sodium: the case for caution. JAMA2010;303:448-9. doi:10.1001/jama.2010.69 pmid:20124541Web of Science
51.Jones DW, Luft FC, Whelton PK, et al. Can we end the salt wars with a randomized clinical trial in a controlled environment?Hypertension2018;72:10-1. doi:10.1161/HYPERTENSIONAHA.118.11103 pmid:29735638FREE Full Text
52.Chang H-Y, Hu Y-W, Yue C-SJ, et al. Effect of potassium-enriched salt on cardiovascular mortality and medical expenses of elderly men. Am J Clin Nutr2006;83:1289-96. doi:10.1093/ajcn/83.6.1289 pmid:16762939Abstract/FREE Full Text
53.Christopher PP, Stein MD. Should a prison salt trial be federally funded?Ann Intern Med2019;170:409-10. doi:10.7326/M18-3382 pmid:30831598
54.Neal B, Tian M, Li N, et al. Rationale, design, and baseline characteristics of the Salt Substitute and Stroke Study (SSaSS)-A large-scale cluster randomized controlled trial. Am Heart J2017;188:109-17. doi:10.1016/j.ahj.2017.02.033 pmid:28577665
55.Humalda JK, Klaassen G, de Vries H, et al., SUBLIME Investigators. A self-management approach for dietary sodium restriction in patients with CKD: a randomized controlled trial. Am J Kidney Dis2020;75:847-56.doi:10.1053/j.ajkd.2019.10.012 pmid:31955921
56.Olde Engberink RHG, van den Hoek TC, van Noordenne ND, van den Born BH, Peters-Sengers H, Vogt L. Use of a single baseline versus multiyear 24-hour urine collection for estimation of long-term sodium intake and associated cardiovascular and renal risk. Circulation2017;136:917-26. doi:10.1161/CIRCULATIONAHA.117.029028 pmid:28655835Abstract/FREE Full Text
57.Millwood IY, Walters RG, Li L, Peto R, Chen Z. Alcohol consumption and vascular disease: other points to consider - Authors’ reply. Lancet2019;394:1618. doi:10.1016/S0140-6736(19)31907-5 pmid:31690447
58.Zanetti D, Bergman H, Burgess S, Assimes TL, Bhalla V, Ingelsson E. Urinary albumin, sodium, and potassium and cardiovascular outcomes in the UK Biobank: observational and mendelian randomization analyses. Hypertension2020;75:714-22. doi:10.1161/HYPERTENSIONAHA.119.14028 pmid:32008434
59.Pazoki R, Evangelou E, Mosen-Ansorena D, et al. GWAS for urinary sodium and potassium excretion highlights pathways shared with cardiovascular traits. Nat Commun2019;10:3653. doi:10.1038/s41467-019-11451-y pmid:31409800
原文链接:https://www.bmj.com/content/369/bmj.m2440
作者|Nancy R Cook,Feng J He,raham A MacGregor和Niels Graudal
编译|C。
审校 | 617